Перейти к:
Особенности диагностики и лечения пациента с сахарным диабетом и хронической ишемией, угрожающей потерей нижней конечности
https://doi.org/10.14341/DM13038
Аннотация
В статье представлен результат собственного наблюдения за пациентом с неудовлетворительным контролем сахарного диабета (СД) 2 типа в течение длительного периода, осложненным облитерирующим атеросклерозом артерий нижних конечностей, склерозом Менкеберга и хронической ишемией, угрожающей потерей нижней конечности (ХИУПК). Особенностью клинического случая являются осложнения, связанные с развитием регионарной (ангиосомальной) ишемии стопы, а также вариантной анатомией, представленной гипоплазией артерии голени у пациента. Клинические последствия сосудистой кальцификации вследствие длительной декомпенсации углеводного обмена и развития диабетической дистальной полинейропатии (ДДП) привели к ложно-завышенным показателям манжеточной пробы у пациента. Обсуждаются недостатки неинвазивных методов диагностики ишемии конечности и преимущества комплексного применения тестов заболеваний артерий нижних конечностей. С помощью классификации WIFI в зависимости от степени язвенного поражения, степени ишемии и степени инфекции на стопе (Wound, Ischemia and Foot Infection — Рана, Ишемия, Инфекция стопы) представлена тактика ведения пациента. Обосновывается важная роль ультразвукового дуплексного сканирования (УЗДС) при визуализации артерий голеней и стоп у пациентов с СД. Подчеркивается важное значение мультидисциплинарного подхода в ведении коморбидного пациента с СД 2 типа и ХИУПК.
Ключевые слова
Для цитирования:
Бондаренко О.Н., Ярославцева М.В., Галстян Г.Р., Ларина В.А., Петросян А.С., Мокрышева Н.Г. Особенности диагностики и лечения пациента с сахарным диабетом и хронической ишемией, угрожающей потерей нижней конечности. Сахарный диабет. 2024;27(2):185-195. https://doi.org/10.14341/DM13038
For citation:
Bondarenko O.N., Yaroslavceva M.V., Galstyan G.R., Larina V.A., Petrosyan A.S., Mokrysheva N.G. Features of diagnostics and treatments of the patient with type 2 diabetes mellitus and chronic ischtmia with threating lower limb loss. Diabetes mellitus. 2024;27(2):185-195. (In Russ.) https://doi.org/10.14341/DM13038
АКТУАЛЬНОСТЬ
Согласно общепринятому мнению, СД представляет собой тяжелое хроническое, постоянно прогрессирующее заболевание, в основном проявляющееся хронической гипергликемией, которая приводит к развитию микро- и макрососудистых осложнений. Сопутствующее нарушение жирового обмена, оксидативный стресс, эндотелиальная дисфункция, хроническое неспецифическое воспаление способствуют крайне высокой предрасположенности к развитию атеросклероза.
Пациенты с СД составляют наибольший процент лиц с атеросклеротическим поражением нижних конечностей, определяющим развитие хронической ишемии, угрожающей потерей нижней конечности (ХИУПК). Данное понятие охватывает широкие гетерогенные группы больных с нарушением артериального кровотока разной степени выраженности, которое может замедлять заживление ран и повышать риск ампутации. В связи со склонностью к инфекционному воспалению, развитию диабетической полинейропатии, у больных с ХИУПК необходимо учитывать нарушение параметров перфузии мягких тканей стопы. Руководствуясь основными клиническими факторами, обуславливающими тяжесть поражения трофических ран в зависимости от степени язвенного поражения, степени ишемии и степени инфекции (Wound, Ischemia and Foot Infection — Рана, Ишемия, Инфекция стопы), руководящий комитет Общества сосудистых хирургов разработал систему классификации патологии артерий нижних конечностей, угрожающей ее потерей. С помощью классификации WIFI возможно стратифицировать риск потери конечности, а также определить тактику лечения в каждом конкретном случае [1][2][3].
ХИУПК является результатом множественного поражения дистального артериального русла. При этом в общей популяции по мере прогрессирования атеросклеротического процесса проксимальных сегментов сосудов происходит вовлечение в процесс артерий голеней. Однако для пациентов с СД наряду с диффузным окклюзирующим поражением артерий бедренно-подколенного сегмента характерно активное сопутствующее вовлечение в процесс конечных ветвей подколенных артерий с преобладанием протяженных окклюзий. Кроме того, у больных СД с диабетической полинейропатией и хронической почечной недостаточностью (ХПН) наиболее часто наблюдается развитие обызвествления средней оболочки артерий среднего и мелкого калибра — склероза Менкеберга. Данное патологическое состояние у пациентов с СД усугубляет не только течение атеросклероза, но и приводит — вследствие ригидности стенок артерий, — к получению ложнозавышенных результатов манжеточных проб при неинвазивной диагностике ишемии конечности, определяет неблагоприятный исход сосудистых вмешательств, а также является предиктором высокого сердечно-сосудистого риска.
В последние годы установлено, что медиакальциноз ассоциирован с повышенным риском развития хронической почечной недостаточности, заболеванием коронарных артерий, ампутациями, высокой смертностью у больных СД [4][5] и может развиваться независимо от атеросклероза [6].
Первым, а иногда единственно доступным методом визуализации артерий нижних конечностей обычно является ультразвуковое дуплексное сканирование (УЗДС). Основная задача визуализизации — определение наличия, степени и тяжести атеросклероза для принятия обоснованного решения о реваскуляризации. Особое внимание при ультразвуковом сканировании у пациентов с СД уделяется осмотру артерий голени и стопы на всем доступном визуализации протяжении, по возможности оценивается кровоток по крупным и мелким артериям стоп в околораневой зоне.
ОПИСАНИЕ СЛУЧАЯ
В августе 2022 г. пациент Б. 54 лет поступил в отделение диабетической стопы ФГБУ «НМИЦ эндокринологии» МЗ России с СД2.
На момент обращения пациент предъявлял жалобы на наличие длительно незаживающей послеоперационной раны в проекции 5 плюсневой кости правой стопы, снижение температурной и тактильной чувствительности, похолодание, ощущение «ползания мурашек» в обеих стопах.
Из анамнеза известно, что СД2 диагностирован в 2007 г. в возрасте 39 лет на фоне ожирения I степени (индекс массы тела (ИМТ) — 34,7 кг/м²), во время профилактического осмотра без характерной клинической картины нарушений углеводного обмена. Рекомендации по соблюдению гипокалорийного питания и приему пероральной сахароснижающей терапии (метформин, 1000 мг х 2 раза в день) не соблюдал: регулярно пропускал, а впоследствии самостоятельно отменил прием препарата. В 2014 г., в связи с выраженной декомпенсацией углеводного обмена, эндокринологом по месту жительства инициирована терапия аналогом инсулина человека длительного действия (гларгин 100 Ед/мл). Однако из-за отсутствия регулярного контроля заболевания, бессистемности сахароснижающей терапии с последующей самостоятельной ее отменой пациентом стойких целевых показателей углеводного обмена достичь не удалось.
В 2019 г. — эпизод острой декомпенсации СД с развитием кетоацидоза. В связи с этим экстренно госпитализирован в стационар, где впервые была инициирована базис-болюсная схема инсулинотерапии: гларгин 300 Ед/мл — 42 Ед на ночь, аспарт фиксированными дозами по 6–10 Ед перед основными приемами пищи.
При обследовании впервые диагностирована диабетическая пролиферативная ретинопатия обоих глаз. Проведено 4 сеанса интравитреального введения анти-VEGF препарата в оба глаза. Тогда же впервые диагностирована диабетическая дистальная полинейропатия. Со слов пациента, данных за наличие нефропатии выявлено не было. Скрининг макрососудистых осложнений не проводился. В ходе госпитализации выявлено повышение АД, максимально до 150/90 мм рт.ст. Рекомендована терапия препаратом из группы иАПФ рамиприлом, который впоследствии заменен на периндоприл 2 мг/сутки. ОИМ, ОНМК, эпизоды потери сознания в анамнезе отрицает. Давящие боли за грудиной, снижение толерантности к физической нагрузке не отмечает.
С 2019 г. придерживался гипокалорийного питания с ограничением легкоусваиваемых углеводов, затем перешел на систему «интервального голодания». Самоконтроль гликемии с помощью индивидуального глюкометра — до 3 раз в день, суточные показатели — в диапазоне от 6 до 13 ммоль/л.
Настоящее ухудшение — с июня 2022 г., когда после ношения тесной обуви отметил изменение цвета 5 пальца правой стопы. В связи с этим госпитализирован в хирургический стационар по месту жительства, где 06.08.2022 г. выполнена ампутация 5 пальца правой стопы. Проводилась системная антибактериальная терапия, перевязки с антисептическими растворами. При выписке рекомендованы ежедневные перевязки с раствором повидон-йода, пероральная антибиотикотерапия (Амоксиклав 875 мг + 125 мг 2 раза/сут). Пациент соблюдал предписания лечащего врача, однако заживление послеоперационной раны не наступило. В июле того же года отметил образование язвы на втором пальце правой стопы. Лечился самостоятельно с применением растворов антисептиков. В связи с отсутствием положительной динамики в августе 2022 г. госпитализирован в отделение диабетической стопы ФГБУ «НМИЦ эндокринологии» МЗ РФ с целью комплексного обследования и выбора тактики лечения.
В соответствии с алгоритмами специализированной медицинской помощи больным с СД (от 2022 г.) проведены лабораторно-инструментальные исследования с целью оценки состояния углеводного, липидного обменов, функции почек и состояния сердечно-сосудистой системы [14].
Результаты физикального, лабораторного и инструментального исследований
При осмотре масса тела 94,0 кг, рост 178 см (ИМТ — 29,7 кг/м²). Кожный покров чистый. Видимые слизистые оболочки бледно-розовые. Периферические лимфоузлы не увеличены, безболезненны, эластичны. Отеки не определяются. Щитовидная железа при пальпации мягко-эластической консистенции, узловые образования отчетливо не определяются, клинически эутиреоз. Артериальное давление 130/80 мм рт.ст., пульс 90 уд./мин., ЧСС 90 уд./мин. При осмотре патологические пульсации не определяются. Тоны сердца приглушены. При аускультации дыхание везикулярное над всей поверхностью легких. Язык влажный, живот при поверхностной пальпации мягкий, безболезненный, печень по краю реберной дуги. Симптом поколачивания по поясничной области отрицательный с обеих сторон. Физиологические отправления в норме.
Status localis: кожа стоп теплая, сухая. Правая стопа умеренно отечна. Пульсация на артериях стоп справа снижена, слева сохранена. По данным УЗДГ: кровоток по a. dorsalis pedis — коллатеральный компенсированный, по a. tibialis posterior — магистрально-измененный. Вибрационная чувствительность справа и слева — на уровне тибиальной бугристости 0-1 УЕ, тактильная и температурная чувствительность отсутствуют, рефлекс Ахиллова сухожилия снижен. 5 палец ампутирован. Некротическая рана в передне-латеральной области стопы. В дне раны зондируются костные структуры, отделяемое гнойно-геморрагическое скудное. Поверхностная язва на тыльной поверхности 2 пальца правой стопы (рис. 1).

Рисунок 1. Внешний вид стопы при поступлении в стационар.
По результатам лабораторных исследований
Гликированный гемоглобин (HbA1c) — 9%. В общем анализе крови: лейкоциты — 6,3х10⁹ кл/л, гемоглобин — 142 г/л. В биохимическом анализе крови: ЛПНП — 4,7 мкмоль/л, триглицериды — 2,6 ммоль/л, креатинин — 49,8 мкмоль/л. рСКФ по CKD EPI: 132,4 мл/мин/1,73 м² до рентгенэндоваскулярного вмешательства, после вмешательства: креатинин — 138,5 мкмоль/л, рСКФ по CKD EPI — 46 мл/мин/1,73 м². Анализ разовой порции мочи на микроальбуминурию: альбумин/креатинин — 1,25 мг/ммоль.
УЗДС артерий нижних конечностей
Заключение: атеросклероз магистральных артерий нижних конечностей. Эхографические признаки склероза Менкеберга (рис. 2а).
Справа: общая подвздошная и наружная подвздошная артерии (ОПА и НПА) — проходимы, стеноз 20–25% за счет мелких кальцинированных атеросклеротических бляшек (АСБ) по передней и задней стенкам. Общая бедренная артерия и глубокая артерия бедра (ОБА и ГАБ) — проходимы, перед бифуркацией ОБА и в устье ГАБ — циркулярная гиперэхогенная АСБ, стеноз 30%. Поверхностная бедренная артерия (ПБА) — в устье циркулярная гиперэхогенная АСБ, стеноз 20%, на протяжении по передней и задней стенкам диффузные АСБ, стеноз 30–40%. Стеноз подколенной артерии и тибиоперонеального ствола (ПкА и ТПС) до 30%. Задняя большеберцовая артерия и малоберцовая артерия (ЗББА и МБА) — визуализируется диффузное относительно равномерное повышение эхогенности сосудистой стенки в сочетании с утратой дифференцировки на слои. На всем протяжении — полисегментарное циркулярное обызвествление сосудистой стенки. По передней и задней стенкам лоцируются диффузные гиперэхогенные кальцинированные включения, мелкие кальцинированные АСБ, стенозы в верхней трети голени 50%, в средней и нижней трети голени — локальные стенозы до 80–90%. ЛСК по ЗББА 51 см/с в н/3 голени (рис. 2б). Передняя большеберцовая артерия (ПББА) — в устье и частично в верхней трети голени проходима, дистальнее ствол артерии не определяется (гипоплазия). Тыльная артерия стопы (ТАС) фрагментарно окклюзирована, кровоток коллатеральный, компенсированный, ЛСК — 88,6 см/с (рис. 2в). Латеральная подошвенная артерия (ЛПА) фрагментарно окклюзирована, кровоток коллатеральный, компенсированный, ЛСК — 43 см/с (рис. 2г). Кровоток по мелким артериям стоп: кровоток в 3-4-м межфаланговых промежутках (в области раны) по тыльным плюсневым (ТПА) и подошвенным плюсневым (ППА) артериям коллатеральный декомпенсированный, ЛСК — 21–22 и 14–15 см/с (рис. 2 д-е).

Рисунок 2. Ультразвуковое дуплексное сканирование
артерий нижних конечностей при поступлении.
а — выраженный кальциноз сосудистой стенки задней большеберцовой артерии правой нижней конечности. В-режим;
б — магистрально-измененный кровоток по задней большеберцовой артерии, линейная скорость кровотока — 51 см/с. Режим цветового допплеровского картирования, дополненный допплерографией;
в — коллатеральный компенсированный кровоток по тыльной артерии стопы, линейная скорость кровотока — 88,6 см/с. Режим допплерографии;
г — коллатеральный компенсированный кровоток по латеральной подошвенной артерии, линейная скорость кровотока — 43 см/с. Режим цветового допплеровского картирования, дополненный допплерографией;
д — коллатеральный декомпенсированный кровоток по тыльным плюсневым артериям в 4-м плюсневом промежутке, линейная скорость кровотока — 14–15 см/с. Режим цветового допплеровского картирования, дополненный допплерографией;
е — коллатеральный декомпенсированный кровоток по подошвенным плюсневым артериям в 4-м плюсневом промежутке, линейная скорость кровотока — 21–22 см/с. Режим цветового допплеровского картирования, дополненный допплерографией.
Таким образом, прицельное УЗДС в околораневой зоне позволило выявить значимое нарушение кровотока у нашего больного в зоне интереса. Полученные выводы необходимо подтвердить методами оценки перфузии мягких тканей стопы.
Транскутанная оксиметрия: в стандартной точке — 1-й межплюсневый промежуток ТсрО2 — 32 мм рт.ст. и в нестандартной точке — на латеральной поверхности переднего отдела тыла стопы ТсрО2 — 12 мм рт.ст. Полученный результат в стандартной точке интерпретируется как удовлетворительный в условиях инфекционного воспаления и требует повторной оценки после разрешения отека и инфекции на стопе. Показатель в области, окружающей рану, резко отклоняется от пограничных для критической ишемии значений и указывает на резкое снижение перфузии в ране у обследуемого пациента.
Расчет ЛПИ: по ТАС — 1,3, по ЗББА —1,4. Показатели означают повышенную ригидность артериальной стенки в результате атеросклеротической и неатеросклеротической (склероз Менкеберга) кальцификации сосудов.
Рентгенография правой стопы (рис. 3).

Рисунок 3. Рентгенограмма. Остеомиелит головок 4 и 5 плюсневых костей.
Заключение: определяется состояние после ампутации 5 пальца (фаланг). Остеомиелит головок 4 и 5 плюсневых костей.
Отмечаются признаки диффузного остеопороза, кистозно-фиброзной перестройки костей предплюсны, эпиметафизов косточек плюсны, фаланг, признаки деформирующего артроза в межфаланговых суставах, в 1-м плюснефаланговом суставе, в суставе Лисфранка. Экзостоз ногтевой фаланги 1 пальца по медиальной поверхности. Сосуды правой стопы обызвествлены. Раневой дефект мягких тканей в проекции 5 плюсневой кости. Кальциноз плюсневых и пальцевых артерий. Мягкие ткани отечны и неоднородны.
Электрокардиологическое исследование
Заключение: синусовый ритм с ЧСС 68 в минуту. Отклонение ЭОС влево. Ишемических изменений нет.
Эхокардиографическое исследование
Заключение: склероз створок аортального клапана. Размер камер сердца в норме. Концентрическое ремоделирование ЛЖ, нарушения локальной кинетики нет. Глобальная систолическая функция в норме. ДКГ: диастолическая дисфункция 1 степени. Митральная регургитация — незначительной степени. Трикуспидальная регургитация — незначительной степени. СДЛА в норме.
Посев на аэробную и факультативно-анаэробную бактериальную флору с определением чувствительности к расширенному спектру антибиотиков (мазок/отделяемое раны)
При посеве выделены: Enterococcus faecalis 10 000 000 КОЕ/мл.
Заключение: в исследуемом биоматериале обнаружен рост условно-патогенной микрофлоры в диагностически значимом количестве. Установлена чувствительность к левофлоксацину, линезолиду, ампициллину, ципрофлоксацину, нитрофурантоину, тигециклину, ванкомицину. Устойчив к тейкопланину.
На основании клинико-лабораторного обследования установлен клинический диагноз:
Основное заболевание: сахарный диабет 2 типа.
Осложнения основного заболевания: диабетические микроангиопатии: пролиферативная диабетическая ретинопатия. Состояние после интравитреального введения анти-VEGF (OU) от 2019 г. Нефропатия смешанного генеза (гипертоническая, диабетическая). ХБП С3а. Артериальная гипертензия 2 степени (с достижением 1 ст.), риск ССО 3. Дистальная диабетическая полинейропатия, сенсомоторная форма.
Диабетические макроангиопатии: облитерирующий атеросклероз артерий нижних конечностей. Ампутация 5 пальца правой стопы от 06.08.2022 г. Хронический остеомиелит головок 4, 5 плюсневых костей. Синдром диабетической стопы, нейро-ишемическая форма. Некротическая рана правой стопы. Wagner 3. WIFI 2-3-2. Язвенный дефект 2 пальца правой стопы, Wagner I. WIFI 1-3-0.
Сопутствующие заболевания: дислипидемия.
Индивидуальные цели лечения: HbA1c<7,5%, глюкоза плазмы натощак/перед едой/на ночь/ночью<7,5 ммоль/л, глюкоза плазмы через 2 часа после еды <10 ммоль/л.
Стационарное лечение (этапы)
Основываясь на полученных данных лабораторно-инструментальных исследований, принято решение о проведении комплексного лечения, включающего в себя в первую очередь многоэтапное хирургическое вмешательство, коррекцию пищевого поведения и сахароснижающую терапию, а также многокомпонентную кардиоваскулярную терапию.
I.19.08.2022 г. выполнен первый этап хирургического лечения — экзартикуляция 4 пальца правой стопы, резекция головок 4, 5 плюсневых костей, хирургическая обработка раны. В послеоперационном периоде проводились системная антибактериальная терапия и ежедневные перевязки с антисептическими растворами, разгрузка правой стопы с помощью кресла-каталки (рис. 4).
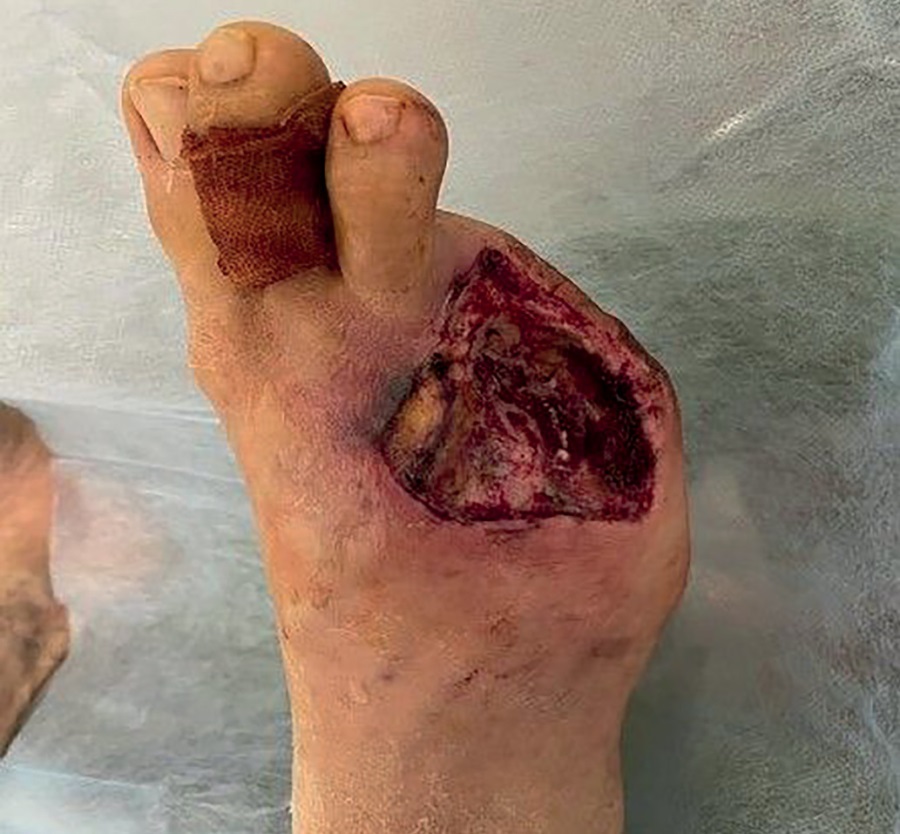
Рисунок 4. Состояние после экзартикуляции 4 пальца правой стопы от 06.08.22 г.,
резекции головок 4 и 5 плюсневых костей от 19.08.22 г.
II.25.08.2022 г.
IIа. С целью профилактики контраст-индуцированной нефропатии пациенту выполнена интраоперационная карбоксиангиография, не требующая введения йодосодержащего контраста или его незначительного количества, обычно до 20 мл (рис. 5):
- правые ПБА, подколенная артерия — без значимых сужений;
- множественные стенозы МБА, ЗББА — до 80%; субокклюзия латеральной подошвенной артерии;
- ТАС формируется из МБА — стеноз в средней трети до 80–90%.
IIб. 25.08.2022 г. Следующим этапом пациенту выполнена баллонная ангиопластика правых МБА, ТАС, ЗББА; механическая реканализация, баллонная ангиопластика правой ЛПА. В качестве профилактики контраст-индуцированной нефропатии проводилась парентеральная инфузия физиологического раствора.
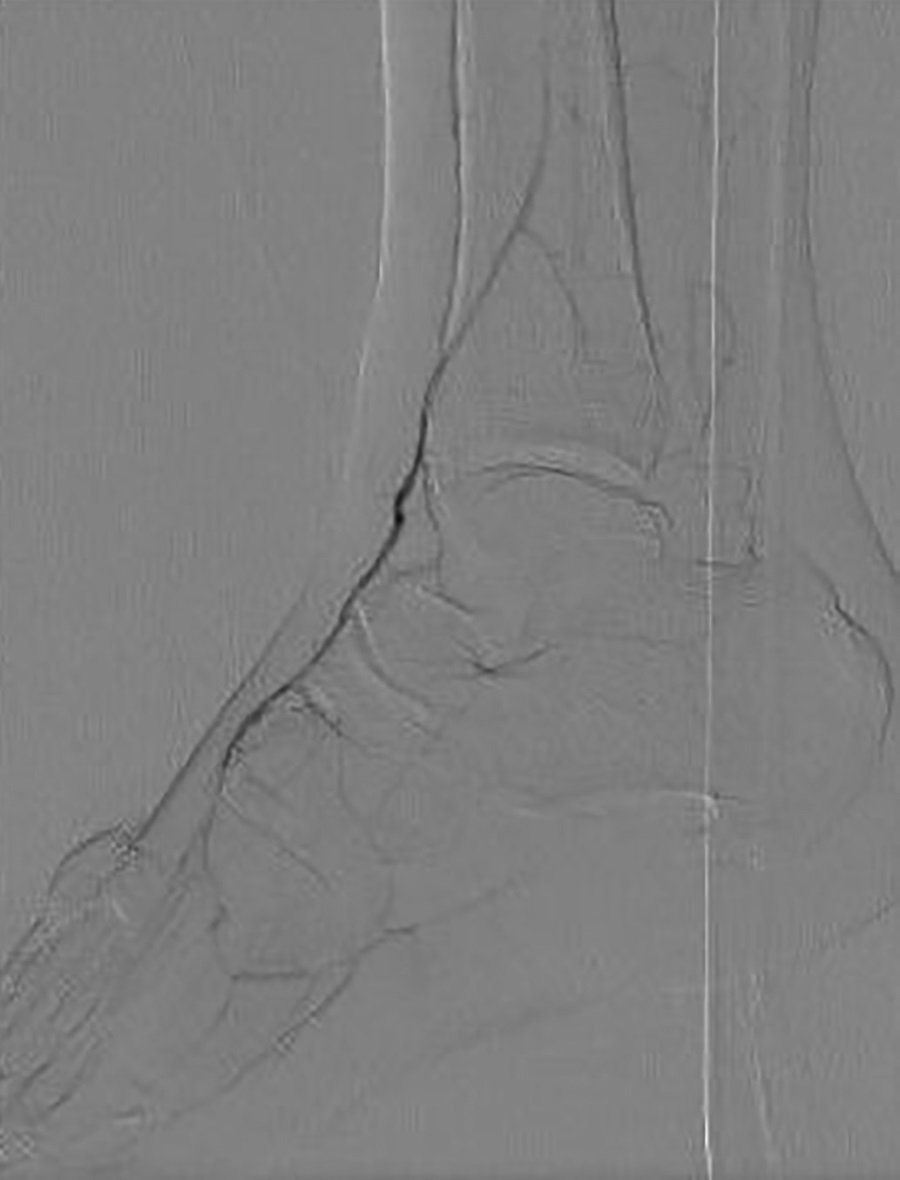
Рисунок 5. Интраоперационная рентгеноконтрастная ангиография
до механической реканализации и баллонной ангиопластики в боковой проекции
(медленное и слабое заполнение контрастом артерий. стопы), боковая проекция.
После реваскуляризации правой нижней конечности восстановлен магистральный кровоток в стопе по МБА, заполняющей ТАС, ЗББА (рис. 6а, 6б).

Рисунок 6. Рентгеноконтрастная ангиография артерий правой нижней конечности
до и после реваскуляризации.
а — контрольная рентгеноконтрастная ангиография после механической реканализации и баллонной ангиопластики в прямой проекции (оптимальная визуализация артерий стопы);
б — контрольная рентгеноконтрастная ангиография после механической реканализации и баллонной ангиопластики в боковой проекции (оптимальная визуализация артерий стопы).
При контрольном УЗДС артерий 29.08.2022 г. отмечено восстановление кровотока по ЗББА, ЛПА, МБА и ТАС с остаточными стенозами по артериям голени до 50–60%. Регистрируется магистральный кровоток по ТАС, восстановление просвета и магистрально-измененного кровотока по ЛПА, а также по тыльным и подошвенным плюсневым артериям в 3–4 межфаланговых промежутках с оптимальной визуализацией их просвета (рис. 7).

Рисунок 7. Контрольное ультразвуковое дуплексное сканирование
артерий нижних конечностей.
а — Магистральный кровоток с низким периферическим сопротивлением по тыльной артерии стопы, прирост пиковой систолической скорости кровотока — с 56 до 89 см/с. Режим цветового допплеровского картирования, дополненный допплерографией.
б — Латеральная подошвенная артерия, равномерное окрашивание просвета. Режим энергетического допплеровского картирования, дополненный допплерографией.
в — Магистральный кровоток по латеральной подошвенной артерии, пиковая систолическая скорость кровотока — 40 см/с. Режим энергетического допплеровского картирования, дополненный допплерографией.
г — Магистрально-измененный кровоток по тыльной плюсневой артерии в 4-м плюсневом промежутке, прирост пиковой систолической скорости кровотока — с 15 до 66 см/с. Режим цветового допплеровского картирования, дополненный допплерографией.
д — Подошвенная плюсневая артерия в 4-м плюсневом промежутке после реваскуляризации. Режим цветового допплеровского картирования.
В стационаре пациенту проведена коррекция пищевого поведения и сахароснижающей терапии в течение дня, на фоне которой отмечались стойкие целевые показатели гликемии. Учитывая высокий риск сердечно-сосудистых осложнений и необходимость эндоваскулярной операции, проводилась многокомпонентная кардиоваскулярная терапия (гипотензивная, гиполипидемическая, двойная антиагрегантная терапия). Назначена системная антибактериальная терапия в связи с инфекционным воспалением на стопе, согласно результатами посева на аэробную и факультативно-анаэробную бактериальную флору с определением чувствительности к антибиотикам, обезболивающая терапия, ежедневные перевязки раны, разгрузка правой стопы с помощью кресла-каталки.
Медикаментозная терапия:
- инсулин гларгин 300 Ед/мл 45 Ед подкожно в бедро в 22:00;
- инсулин аспарт по 10–15 Ед за 5–10 мин до еды подкожно в живот под контролем гликемии и количества хлебных единиц;
- аторвастатин 20 мг после ужина внутрь ежедневно;
- ацетилсалициловая кислота 100 мг после ужина внутрь ежедневно;
- клопидогрел 75 мг после ужина внутрь не менее 6 месяцев;
- левофлоксацин по 500 мг 2 раза в сутки внутривенно 14 дней;
- метронидазол по 500 мг 2 раза в сутки внутривенно 14 дней;
- периндоприл 4 мг утром ежедневно.
Исход и результаты последующего наблюдения
В сентябре 2022 г. больной был повторно госпитализирован в ФГБУ «НМИЦ эндокринологии» МЗ РФ с жалобами на незаживающую рану правой стопы после ампутации 4, 5 пальцев с головками плюсневых костей. 23.09.2022 г. выполнена хирургическая обработка и пластика раны местными тканями (рис. 8а). При выписке из стационара рекомендована разгрузка конечности с помощью терапевтической ортопедической обуви для переднего отдела стопы, ежедневные перевязки с растворами антисептиков до полной эпителизации послеоперационной раны, динамическое наблюдение хирурга по месту жительства, снятие швов через 12 дней после операции. Полное заживление послеоперационной раны достигнуто через 5 недель после операции (рис. 8б).

Рисунок 8. Состояние раны правой нижней конечности:
а — на 2-е сутки после операции, б — через 5 недель после операции.
ОБСУЖДЕНИЕ
Значение гликемического контроля на ранних стадиях заболевания, так называемая метаболическая память [9], показано во многих клинических рандомизированных исследованиях: ACCORD [10], ADVANCE [11], VADT [12]. Интересно, что данный феномен проявляется только через достаточно длительный период наблюдения, особенно это касается макрососудистых осложнений, что было продемонстрировано в более поздних исследованиях EDIC [13] и VADT [13] для пациентов с СД1 и СД2 соответственно. Такой отсроченный эффект первичного неудовлетворительного метаболического контроля во многом cформировал прогноз осложнений у нашего пациента. Обращает внимание наличие множественных факторов риска микро- и макрососудистых осложнений СД в представленном клиническом случае, таких как хроническая гипергликемия, дислипидемия, гипертоническая болезнь, пролиферативная диабетическая ретинопатия, потребовавшая интравитреальной анти-VEGF терапии, ХБП, дистальная диабетическая полинейропатия, а также облитерирующий атеросклероз артерий нижних конечностей, ассоциированный с хронической ишемией, угрожающей потерей левой нижней конечности.
Интересно, что основные предикторы риска атеросклероза, такие как возраст, СД, АГ, дислипидемия и курение, в то же самое время могут способствовать развитию и ускорению кальцификации сосудов. Нетрадиционными индукторами медиакальциноза считают специфические для ХБП факторы, а в случае длительного течения СД в процесс вовлекаются диабетическая дистальная полинейропатия и диабетическая автономная нейропатия.
Диабетическая нефропатия у больного клинически проявилась снижением фильтрационной функции почек, что в итоге привело к развитию ХБП 3а стадии, сопутствующей артериальной гипертензии, требующей медикаментозной терапии ингибитором ангиотензинпревращающего фермента.
Как показано в нашей работе, у пациента с большой длительностью СД и неудовлетворительным контролем гликемии диагностирован значимый неврологический дефицит (симметричное снижение вибрационной, тактильной, температурной чувствительности, снижение рефлекса Ахиллова сухожилия), свидетельствующий о наличии сенсомоторной периферической полинейропатии. Обращает внимание кальциноз плюсневых и пальцевых артерий стопы на дооперационной рентгенограмме, а также эхографические признаки склероза Менкеберга, что характерно для больных с тяжелой формой полинейропатии, включая пациентов с ХБП. Выраженность медиакальциноза у описываемого пациента находит отражение в результатах манжеточной пробы. Так, значение ЛПИ, проводимого с целью диагностики тяжести ишемии конечности, превышает ожидаемые цифры и составляет по ТАС 1,3, по ЗББА — 1,4. Таким образом, полученные результаты ассоциированы со значимой кальцификацией сосудистой стенки артерий голени, однако не исключают при этом ишемии мягких тканей конечности. Кроме того, гипостезия нижних конечностей у нашего пациента с полинейропатией и ХИУПК объясняет высокий болевой порог и сниженную потребность в терапии опиоидными анальгетиками.
У пациентов с СД и ригидностью сосудов, обусловленной диабетической полинейропатией и/или ХПН, результат ЛПИ может быть нормальным или аномально завышен до 1,4 и более. В таких случаях необходимы уточняющие методы диагностики ишемии — измерение ППИ, ТсрО2, допплерография. В ряде ситуаций измерение пальцевого систолического давления невозможно или получаемые показатели также завышены. Например, медиакальциноз может распространяться на пальцевые артерии, особенно при тяжелой диабетической полинейропатии, как у нашего пациента, а также при сопутствующей ХПН. Манжеточные пробы при верификации ишемии конечности у пациентов с ХИУПК, сопутствующей диабетической полинейропатией и ХПН, во многих случаях малоинформативны. Необходимо применять альтернативные неинвазивные тесты. Известно, что показатели чрескожного насыщения кислорода (ТсрО2) менее 30 мм рт.ст. указывают на наличие критической ишемии конечности. В нашем клиническом случае у пациента с нейроишемической формой синдрома диабетической стопы околоцелевое значение показателя транскутанной оксиметрии в стандартной точке измерения на тыле стопы — 32 мм рт.ст., что соответствует умеренной ишемии конечности. Однако необходимо принимать во внимание факт наличия инфекционного воспаления на стопе, который может ложно занижать результаты исследования. Тем не менее при оценке ТсрО2 в околораневой зоне показатель чрескожного насыщения кислорода составляет 12 мм рт.ст, что неоспоримо указывает на резкое снижение перфузии тканей в зоне интереса. Коллатеральный тип кровотока по ТАС позволил заподозрить наличие нарушения кровотока у нашего пациента при выполнении УЗДГ. Согласно классификации WIFI, с учетом инфекционного воспаления, наличия остеомиелита головок 4, 5 плюсневых костей, по данным рентгенологической картины и тяжести ишемии, у нашего пациента диагностировано состояние раневого дефекта WIFI 2-3-2. Учитывая высокий риск потери конечности в течение 1 года по системе WIFI и абсолютные показания к проведению хирургическому лечению, был спланирован пациентоориентированный подход в лечении обследуемого больного.
Примечательно, что результаты комплексного обследования в нашем клиническом случае отражают нарушение артериального кровотока в стопе, обусловленного не только атеросклеротическим поражением сосудистой стенки, но и морфологическими изменениями, обусловленными медиакальцинозом. Так, склероз Менкеберга, а именно кальциноз средней оболочки сосудистой стенки, препятствует компенсаторному ремоделированию артерий в ответ на рост атеромы, согласно эффекту Глагова С. [15], в связи с чем происходит сужение просвета сосудов, что ускоряет прогрессирование заболевания и повышает риск развития ишемии конечности. В целом совокупность полученных данных не оставляет сомнений в наличии дефицита кровотока в ране у обследуемого больного и требует визуализации периферических артерий с целью последующего восстановления кровотока. Пациенту было выполнено УЗДС. Выявлены гемодинамически незначимые стенозы артерий бедренно-подколенного сегмента и окклюзирующие поражения в берцово-стопном сегменте. Важно подчеркнуть необходимость детального сегментарного обследования артерий голеней, крупных и мелких артерий стоп у больных СД. По нашим наблюдениям [16, 17, 18] и результатам исследования итальянского хирурга Феррарези Р. и соавт. [19], у пациентов с СД и ХИУПК в 70% случаев встречаются гемодинамически значимые стенозы и окклюзии артерий стоп.
В работе Феррарези Р. и соавт. [19] было показано, что в развитии ХИУПК и трофических поражений у больных СД ведущую роль играет неудовлетворительный кровоток по мелким артериям стоп, к которым относятся артерии предплюсны, плюсны, подошвенная дуга, пальцевые артерии и пяточные коллатеральные сосуды, являющиеся продолжением крупных артерий стоп: подошвенных и тыльной.
При этом исследованию кровотока у пациентов с СД дистальнее лодыжек обычно отводится незначительное внимание или оценка проходимости на уровне средних и особенно мелких артерий стоп не проводится.
Одной из патологических особенностей состояния кровотока в данном клиническом случае является диагностированная при УЗДС и транскутанной оксиметрии регионарная (ангиосомальная) модель ишемии стопы. У пациента выявлены гемодинамически значимые стенозы ПББА и ЗББА, а также крупных и мелких артерий стоп (ТАС, ЛПА, подошвенных и тыльных плюсневых артерий), что сопровождалось также критическим снижением ЛСК в их бассейне, включая околораневую область. Так, в околораневой зоне ЛСК по тыльной плюсневой артерии в IV межфаланговом промежутке составила 15 см/с, по подошвенной плюсневой артерии — 22 см/с (норма более 30 см/с). Локальное снижение перфузии мягких тканей стопы, подтвержденное данными транскутанной оксиметрии, длительным незаживлением раневого дефекта у нашего пациента позволило диагностировать регионарную (ангиосомальную ишемию) и определить показания к реваскуляризации конечности без проведения диагностической рентгенконтрастной ангиографиии (РКАГ). Данные УЗДС были подтверждены впоследствии при выполнении интраоперационной РКАГ, при которой получено слабое контрастирование описываемых артерий стопы.
Второй из особенностей нашего исследования, подтвержденной как данными УЗДС, так и результатами интраоперационной ангиографии, является наличие вариантной анатомии у пациента — гипоплазия ПББА левой голени. При этом ТАС является продолжением МБА, формируя подошвенную артериальную дугу при участии латеральной подошвенной артерии. По данным литературы, при проведении эндоваскулярных и открытых хирургических вмешательств необходимо учитывать возможность нарушения ветвления подколенной артерии, которое встречается в 7,8% случаев, а также варианты гипоплазии и аплазии передней и задней большеберцовой артерии, что может влиять на исход оперативного вмешательства [20].
После проведения механической реканализации и баллонной ангиопластики у нашего больного достигнуто восстановление просвета пролеченных целевых артерий, а также оптимальное контрастирование сосудов при контрольной РКАГ. Пациенту выполнена двухэтапная хирургическая обработка раны с последующей ее пластикой и успешным заживлением. В дальнейшем рекомендовано ношение сложной диабетической ортопедической обуви, наблюдение специалиста «Диабетическая стопа», ортопеда, кардиолога, офтальмолога.
ЗАКЛЮЧЕНИЕ
При обследовании пациента с большой длительностью СД2, неудовлетворительным контролем гликемии и микрососудистыми осложнениями заболевания, такими как диабетическая полинейропатия и ХБП, диагностирован облитерирующий атеросклероз дистальных отделов артерий нижних конечностей в сочетании с выраженным склерозом Менкеберга.
Система классификации патологии артерий нижних конечностей, угрожающей ее потерей WIFI (Wound, Ischemia and Foot Infection — Рана, Ишемия, Инфекция стопы), позволяет стратифицировать риск потери конечности, а также определить тактику лечения в конкретном случае.
Особое значение при УЗДС артерий нижних конечностей у больных СД и ХИУПК, как было показано в нашем клиническом случае, необходимо уделять берцово-стопному сегменту и оценке гемодинамических показателей кровотока по крупным и мелким артериям стоп с учетом локализации раны.
УЗДС в сочетании со стандартными методами оценки микроциркуляции, имеющими ряд ограничений, может быть дополнительным инструментом в оценке тяжести ишемии конечности, включая региональную (ангиосомальную) ишемию стопы, в определении показаний и исходов реваскуляризации у пациентов с СД и ХИУПК.
УЗДС при условии достаточно высоких навыков специалиста может использоваться для диагностики вариантной анатомии — особенностей ветвления подколенной артерии, а также вариантов гипоплазии и аплазии артерий голени.
Междисциплинарный подход к диагностике и лечению пациента с участием специалистов разных профилей (эндокринолог, сосудистый хирург, гнойный хирург, специалист функциональной диагностики, ортопед), как было представлено, может способствовать сохранению опорной функцию конечности.
ДОПОЛНИТЕЛЬНАЯ ИНФОРМАЦИЯ
Источники финансирования: работа выполнена по инициативе авторов без привлечения финансирования.
Конфликт интересов. Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи.
Согласие пациента. От пациента получено добровольное информированное согласие на публикацию персональной медицинской информации.
Участие авторов. Бондаренко О.Н. — концепция и дизайн исследования, сбор и обработка материалов, анализ полученных данных, написание текста; Ярославцева М.В. — концепция и дизайн исследования, редактирование текста; Галстян Г.Р. — внесение в рукопись существенной (важной) правки с целью повышения научной ценности статьи, одобрение финальной версии рукописи; Ларина В.А., Петросян А.С. — сбор и обработка материалов, анализ полученных данных, написание текста; Мокрышева Н.Г. — одобрение финальной версии рукописи.
Все авторы одобрили финальную версию статьи перед публикацией, выразили согласие нести ответственность за все аспекты работы, подразумевающую надлежащее изучение и решение вопросов, связанных с точностью или добросовестностью любой части работы.
Список литературы
1. Larch E, Minar E, Ahmadi R, et al. Value of color duplex sonography for evaluation of tibioperoneal arteries in patients with femoropopliteal obstruction: a prospective comparison with anterograde intraarterial digital subtraction angiography. J Vasc Surg. 1997;25(4):629-636. https://doi.org/10.1016/s0741-5214(97)70288-x
2. Ye W, Liu CW, Ricco JB, et al. Early and late outcomes of percutaneous treatment of TransAtlantic Inter-Society Consensus class C and D aorto-iliac lesions. J Vasc Surg. 2011;53(6):1728-1737. https://doi.org/10.1016/j.jvs.2011.02.005
3. Deloose K, Bosiers M, Callaert J, et al. Primary stenting is nowadays the gold standard treatment for TASC II A & B iliac lesions: the definitive MISAGO 1-year results. J Cardiovasc Surg (Torino). 2017;58(3):416-421. https://doi.org/10.23736/S0021-9509.17.08303-3
4. Everhart JE, Pettitt DJ, Knowler WC, et al. Medial arterial calcification and its association with mortality and complications of diabetes. Diabetologia. 1988;31(1):16-23. https://doi.org/10.1007/BF00279127
5. Lehto S, Niskanen L, Suhonen M, et al. Medial artery calcification. A neglected harbinger of cardiovascular complications in non-insulin-dependent diabetes mellitus. Arterioscler Thromb Vasc Biol. 1996;16(8):978-983. https://doi.org/10.1161/01.atv.16.8.978
6. Edmonds ME. Medial arterial calcification and diabetes mellitus. Z Kardiol. 2000;89 Suppl 2:101-104. https://doi.org/10.1007/s003920070107
7. Young MJ, Adams JE, Anderson GF, et al. Medial arterial calcification in the feet of diabetic patients and matched non-diabetic control subjects. Diabetologia. 1993;36(7):615-621. https://doi.org/10.1007/BF00404070
8. Chantelau E, Lee KM, Jungblut R. Association of below-knee atherosclerosis to medial arterial calcification in diabetes mellitus. Diabetes Res Clin Pract. 1995;29(3):169-172. https://doi.org/10.1016/0168-8227(95)01126-9
9. Дедов И.И., Шестакова М.В. Феномен «метаболической памяти» в прогнозировании риска развития сосудистых осложнений при сахарном диабете // Терапевтический архив. — 2015. — Т. 87. — №10. — С. 4–10. https://doi.org/10.17116/terarkh201587104-10
10. Action to Control Cardiovascular Risk in Diabetes Study Group, Gerstein HC, Miller ME, et al. Effects of intensive glucose lowering in type 2 diabetes. N Engl J Med. 2008;358(24):2545-2559. https://doi.org/10.1056/NEJMoa0802743
11. Patel A, MacMahon S, et al. Intensive blood glucose control and vascular outcomes in patients with type 2 diabetes. N Engl J Med. 2008;358(24):2560-2572. https://doi.org/10.1056/NEJMoa0802987
12. Duckworth W, Abraira C, Moritz T, et al. Glucose control and vascular complications in veterans with type 2 diabetes [published correction appears in N Engl J Med. 2009 Sep 3;361(10):1028] [published correction appears in N Engl J Med. 2009;361(10):1024-5]. N Engl J Med. 2009;360(2):129-139. https://doi.org/10.1056/NEJMoa0808431
13. Nathan DM; DCCT/EDIC Research Group. The diabetes control and complications trial/epidemiology of diabetes interventions and complications study at 30 years: overview. Diabetes Care. 2014;37(1):9-16. https://doi.org/10.2337/dc13-2112
14. Дедов И.И., Шестакова М.В., Майоров А.Ю., и др. Алгоритмы специализированной медицинской помощи больным сахарным диабетом (10-й выпуск) // Сахарный диабет. — 2021. — Т. 24. — №S1. — С.1–235. https://doi.org/10.14341/DM12802
15. Glagov S, Weisenberg E, Zarins CK, et al. Compensatory enlargement of human atherosclerotic coronary arteries. N Engl J Med. 1987;316(22):1371-1375. https://doi.org/10.1056/NEJM198705283162204
16. Бондаренко О.Н., Аюбова Н.Л., Галстян Г.Р., Дедов И.И. Дооперационная визуализация периферических артерий с применением ультразвукового дуплексного сканирования у пациентов с сахарным диабетом и критической ишемией нижних конечностей // Сахарный диабет. — 2013. — Т.16. — № 2. — С.52–61. https://doi.org/10.14341/2072-0351-3756
17. Джемилова З.Н. Хроническая ишемия нижних конечностей у больных сахарным диабетом: сравнительный анализ методов оценки кровообращения до и после реваскуляризации. Диссертация на соискание ученой степени кандидата медицинских наук. — Москва; 2022.
18. Бондаренко О.Н., Галстян Г.Р., Дедов И.И. Особенности клинического течения критической ишемии нижних конечностей и роль эндоваскулярной реваскуляризации у больных сахарным диабетом // Сахарный диабет. — 2015. — Т.18. — №3. — С.57–69. https://doi.org/10.14341/DM2015357-69
19. Ferraresi R, Palena LM, Mauri G, Manzi M. Interventional Treatment of the Below-the-Ankle Peripheral Artery Disease. In: PanVascular Medicine. Berlin, Heidelberg: Springer Berlin Heidelberg; 2014:1-23. https://doi.org/10.1007/978-3-642-37393-0_135-1
20. Kim D, Orron DE, Skillman JJ. Surgical significance of popliteal arterial variants. A unified angiographic classification. Ann Surg. 1989;210(6):776-781. https://doi.org/10.1097/00000658-198912000-00014
Об авторах
О. Н. БондаренкоРоссия
Бондаренко Ольга Николаевна - к.м.н., в.н.с.
117036, Москва, ул. Дм. Ульянова, д. 11
Конфликт интересов:
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи
М. В. Ярославцева
Россия
Ярославцева Марианна Викторовна - к.м.н., ст.н.с.
Москва
Конфликт интересов:
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи
Г. Р. Галстян
Россия
Галстян Гагик Радикович - д.м.н., профессор.
Москва
Конфликт интересов:
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи
В. А. Ларина
Россия
Ларина Валерия Александровна - клинический ординатор.
Москва
Конфликт интересов:
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи
А. С. Петросян
Россия
Петросян Альбина Сергеевна - клинический ординатор.
Москва
Конфликт интересов:
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи
Н. Г. Мокрышева
Россия
Мокрышева Наталья Георгиевна - д.м.н., профессор, чл.-корр. РАН.
Москва
Конфликт интересов:
Авторы декларируют отсутствие явных и потенциальных конфликтов интересов, связанных с содержанием настоящей статьи
Дополнительные файлы
|
|
1. Рисунок 1. Внешний вид стопы при поступлении в стационар. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(189KB)
|
Метаданные ▾ | |
|
|
2. Рисунок 2. Ультразвуковое дуплексное сканирование артерий нижних конечностей при поступлении. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(462KB)
|
Метаданные ▾ | |
|
|
3. Рисунок 3. Рентгенограмма. Остеомиелит головок 4 и 5 плюсневых костей. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(138KB)
|
Метаданные ▾ | |
|
|
4. Рисунок 4. Состояние после экзартикуляции 4 пальца правой стопы от 06.08.22 г., резекции головок 4 и 5 плюсневых костей от 19.08.22 г. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(195KB)
|
Метаданные ▾ | |
|
|
5. Рисунок 5. Интраоперационная рентгеноконтрастная ангиография до механической реканализации и баллонной ангиопластики в боковой проекции (медленное и слабое заполнение контрастом артерий. стопы), боковая проекция. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(107KB)
|
Метаданные ▾ | |
|
|
6. Рисунок 6. Рентгеноконтрастная ангиография артерий правой нижней конечности до и после реваскуляризации. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(279KB)
|
Метаданные ▾ | |
|
|
7. Рисунок 7. Контрольное ультразвуковое дуплексное сканирование артерий нижних конечностей. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(431KB)
|
Метаданные ▾ | |
|
|
8. Рисунок 8. Состояние раны правой нижней конечности: а — на 2-е сутки после операции, б — через 5 недель после операции. | |
| Тема | ||
| Тип | Исследовательские инструменты | |
Посмотреть
(443KB)
|
Метаданные ▾ | |
Рецензия
Для цитирования:
Бондаренко О.Н., Ярославцева М.В., Галстян Г.Р., Ларина В.А., Петросян А.С., Мокрышева Н.Г. Особенности диагностики и лечения пациента с сахарным диабетом и хронической ишемией, угрожающей потерей нижней конечности. Сахарный диабет. 2024;27(2):185-195. https://doi.org/10.14341/DM13038
For citation:
Bondarenko O.N., Yaroslavceva M.V., Galstyan G.R., Larina V.A., Petrosyan A.S., Mokrysheva N.G. Features of diagnostics and treatments of the patient with type 2 diabetes mellitus and chronic ischtmia with threating lower limb loss. Diabetes mellitus. 2024;27(2):185-195. (In Russ.) https://doi.org/10.14341/DM13038
JATS XML

Контент доступен под лицензией Creative Commons Attribution-NonCommercial-NoDerivatives 4.0 International License (CC BY-NC-ND 4.0).















































